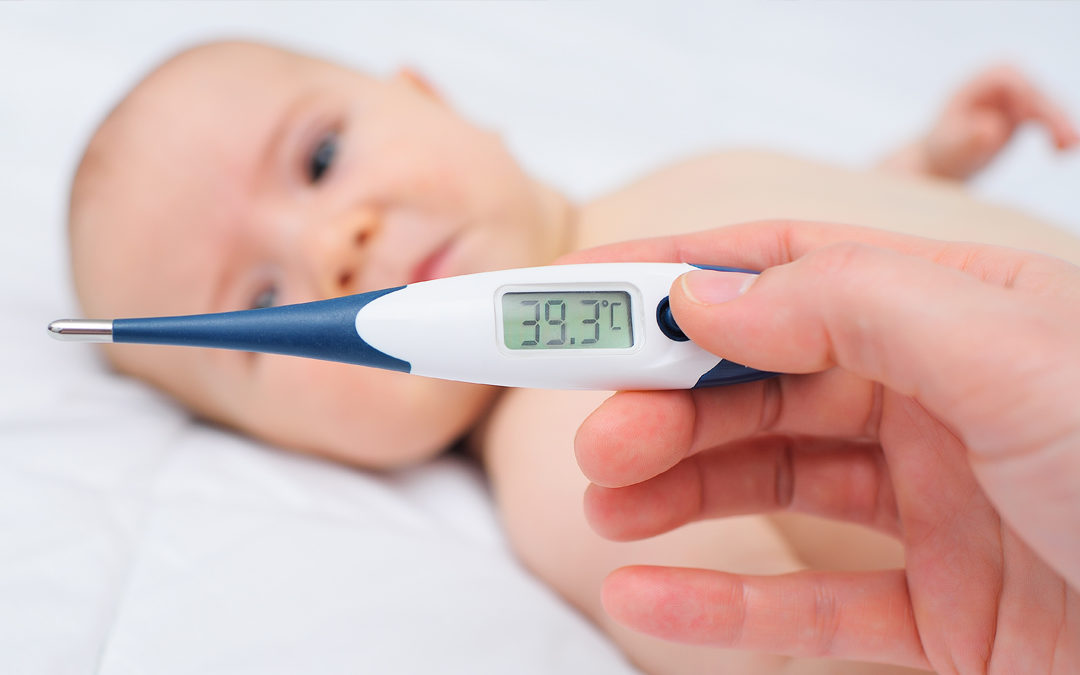
QUAL TERMÔMETRO UTILIZAR NA ESCOLA?
1. O que é febre?
2. Medidas não farmacológicas para controle da febre.
3. E o medo da convulsão febril?
4. Quando procurar atendimento médico para a febre?
5. Como verificar a temperatura da criança?
6. Verificação da temperatura pela via oral (boca).
7. Verificação da temperatura timpânica na criança (pelo ouvido).
8. Temperatura de artéria temporal (TAT) – Termômetro de testa.
9. Verificação da temperatura axilar na criança.
10. Conclusões sobre qual termômetro usar na escola.
11. Conclusão.
1. O que é febre?
O corpo humano apresenta uma temperatura normal entre 36ºC e 37,0ºC, sofrendo alterações ao longo do dia, estando mais próxima de 36ºC durante a madrugada e mais para 37,5ºC no final da tarde. Esta variação é chamada de ciclo circadiano da temperatura corporal.
Uma temperatura de 37,5ºC no início da manhã tem muito mais relevância do que esta mesma temperatura no final do dia. Entretanto não existe um valor que seja considerado normal, mas existe uma faixa de normalidade que depende do local que a temperatura será verificada:
- Temperatura axilar – normal até 37,0ºC.
- Temperatura oral (boca) – normal até 37,5ºC.
- Temperatura timpânica (ouvido) – normal até 37,5ºC.
- Temperatura retal (ânus) – normal até 38ºC.
Na literatura existem variações de valores referentes a temperatura dependendo muito da especialidade médica que publica o assunto, mas não é uma variação relevante, isto é, não há uma variação grande dentre elas. Dessa forma, perante a tantas variações a equipe do Programa Escola Segura se posiciona-se da seguinte forma (temperatura axilar):
- 36°C a 37°C = temperatura normal
- 37°C a 37,6° = subfebril (aquecimento temporário como um dia de calor por exemplo)
- 37,7°C = febre
Muitos pesquisadores apontam para baixa sensibilidade da temperatura axilar para realização de diagnóstico da febre, mas falaremos sobre isso mais adiante nesta matéria.
Geralmente quando detectamos a febre, nos atentamos somente com o aumento da temperatura corporal, porém ela habitualmente vem acompanhada de outros sinais e sintomas, confira:
- Aumento da frequência cardíaca e respiratória.
- O coração aumenta sua frequência, em média, em 5 batimentos por minuto a cada 1ºC de elevação na temperatura corporal.
- Calafrios.
- Mal-estar.
- Perda do apetite.
- Prostração/apatia.
- Dor de cabeça e dores pelo corpo.
- Sudorese (suor), geralmente no momento em que a febre começa a ceder.
- Em bebês agitação, irritabilidade e choro podem indicar desconforto e febre.
De acordo com a pediatra Leda Amar de Aquino, a febre é um mecanismo fisiológico que tem o intuito de combater uma infecção porque alguns agentes infecciosos, como vírus e bactérias, não sobrevivem a partir de uma temperatura de 37ºC.
Nos primeiros anos de vida, as crianças apresentam infecções virais com certa frequência. Nove em cada dez casos de febre em crianças abaixo de cinco anos estão relacionados com infecção viral. Podemos encontrar crianças com 39ºC e 40 ºC de febre causada por um simples resfriado e como não é raro termos crianças com 37,5 ºC que estão com meningite.
Portanto, a intensidade da febre não indica necessariamente a gravidade do problema. Febre indica apenas que o organismo está reagindo a alguma coisa, o que pode ser um bom sinal.
2. Medidas não farmacológicas para controle da febre:
A Sociedade Brasileira de Pediatria (SBP) recomenda para familiares uma atenção especial para crianças maiores de 3 meses:
- NÃO medicar de imediato quando apresentam temperatura menor que 38ºC , quando estas apresentam um bom estado geral (brincando, comendo e dormindo normalmente), já que o sistema imunológico está reagindo para eliminar possíveis germes.
- O ideal é aliviar o mal-estar, como por exemplo: um banho morno ou aplicação de compressas de água morna na virilha e axila, desta forma evitando o incentivo à cultura de medicalização.
- Estimular a criança a tomar líquidos (água, chá, suco) para evitar a hipernatremia (aumento de sódio/sal no organismo), a qual contribui para aumentar a febre, e para mantê-la hidratada.
Quando utilizar compressas, NUNCA utilizar o álcool, essa prática não possuí embasamento científico, mas uma crença popular que pode causar toxicidade sistêmica (em todo o corpo), ao ser absorvido pela pela da criança, além de irritações locais, por isso, nunca deve ser utilizado.
3. E o medo da convulsão febril?
De acordo com um levantamento da Academia Americana de Pediatria, cerca de 25% dos cuidadores administram antitérmicos mesmo que a temperatura da criança seja inferior a 37,8°C. Um dos motivos para isso é o medo de a febre causar convulsão.
De fato, esse fenômeno pode, sim, acontecer entre crianças de 6 meses até 6 anos, mas independe da temperatura delas (algumas vezes, acontece quando a febre está tão baixa que os pais ainda nem a perceberam).
É muito comum ouvir de familiares e cuidadores de criança que medicar previne convulsões febris ou reduz seu risco de recorrência nas crianças susceptíveis. Pesquisas recentes não demonstraram que o uso de antitérmicos é capaz de prevenir a primeira crise convulsiva, mas há evidências que após um primeiro evento, o uso de antitérmicos pode prevenir uma crise sequencial. Alguns estudos demonstram que o medo dos pais/cuidadores, em relação a convulsão febril, aumenta a administração de antitérmicos mesmo sem receitas médicas.
A boa notícia é que, além de ser rara, é preciso ter predisposição genética para haver uma convulsão febril.
Você pode gostar:
Criança com alimentação por sonda, o que o professor precisa saber?
Professor pode administrar medicamento na escola?
4. Quando procurar atendimento médico para febre?
- Crianças até 3 meses devem ser levadas ao médico imediatamente nos casos de febre. A partir dos três meses, é válida a observação em ambulatório com acesso (telefônico, retorno) facilmente disponível e programado.
- Se a criança apresentar febre maior de 39,0 ºC e /ou mal estado geral, aspecto abatido, inapetência, irritabilidade alternada com sonolência, letargia, apatia, expressão facial de sofrimento, choro inconsolável ou choramingos, gemência (sinal de alarme), principalmente se acompanhada de tremores de frio, pode suspeitar-se de alguma infecção bacteriana.
- Respiração mais rápida que o normal.
- Rigidez na nuca (o queixo não encosta no peito).
- Fontanela saliente/tensa (moleira,- espaços mais mole nas junções dos ossos do crânio de recém-nascidos).
- Febre persistente por mais de 24 horas.
- Febre persistente por mais de um dia, acompanhada de dor de cabeça, irritabilidade, apatia, sonolência, dificuldade para falar e apatia (sugestivo de meningite) em menores de 2 anos.
- Sensibilidade a luz, dor abdominal, dor ao urinar, vermelhidão na pele, dor de garganta associadas a febre.
5. Como verificar a temperatura da criança?
Verificação da temperatura pela via retal (anûs):
Considerada como a medida mais precisa e fortemente recomendada para crianças pequenas (menores de 3 anos). A temperatura retal é mais alta do que a axilar e é considerado febre quando a temperatura for maior de 38°C.
O termômetro para verificação de temperatura retal deverá ser devidamente identificado, para que seja utilizado apenas para essa finalidade e local.
Há no mercado termômetro específicos para verificação retal para bebês, os quais possuem um formato mais arredondado e seguro para este tipo de verificação.
Os novos modelos disponíveis no mercado não necessitam de lubrificação prévia, e por não haver um consenso sobre o tipo de lubrificante e os riscos de utilizar produtos não recomendados, essa prática não deve ser realizada.
Passo-a-passo para verificação da temperatura retal na criança de barriga para baixo:
- Limpar a extremidade do termômetro com álcool 70%, 95% ou água e sabão (confirmar as recomendações do fabricante, pois a limpeza poderá sofrer variação de acordo com o tipo de material do termômetro).
- Colocar a criança de barriga para baixo, em seu colo ou sobre uma superfície firme.
- Segurar a criança colocando a palma da mão na parte inferior das costas e sobre as nádegas de forma firme a fim de evitar que a criança se movimente.
- Posicione o termômetro na região do ânus, sempre apoiando o instrumento entre seus dedos (para crianças menores de 2 anos introduzir cerca de 1,5cm e para crianças maiores 2,5cm)
- Após o bip sonoro retirar o termômetro e observar a temperatura, proceder a limpeza da extremidade e guardar o termômetro em local seguro.
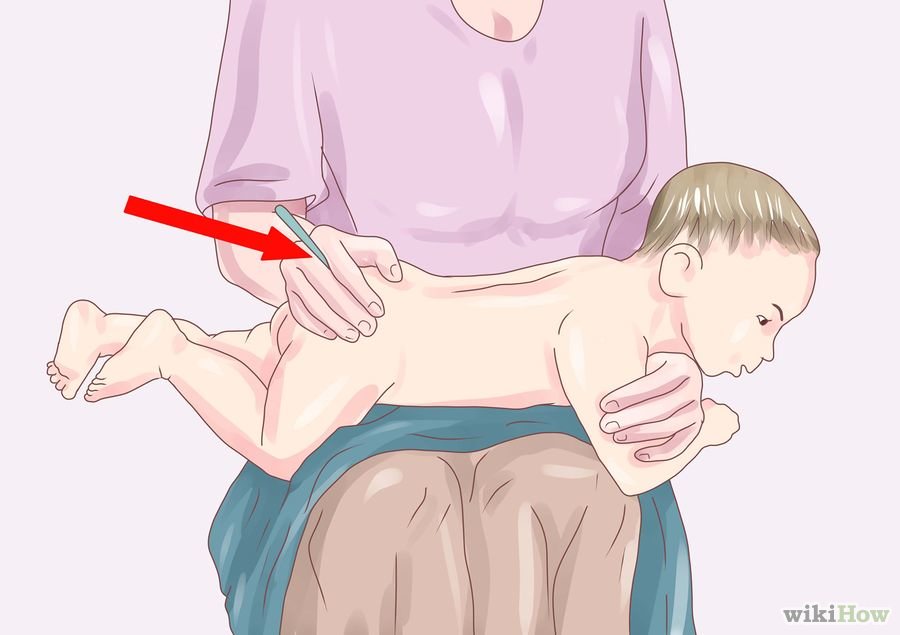
com a barriga para baixo no colo
Fonte: wikiHow
Passo-a-passo para verificação da temperatura retal na criança de barriga para cima:
- Limpar a extremidade do termômetro com álcool 70%, 95% ou água e sabão (confirmar as recomendações do fabricante, pois a limpeza poderá sofrer variação de acordo com o tipo de material do termômetro).
- Colocar a criança de barriga para cima sobre uma extremidade firme
- Flexionar suas pernas sobre a barriga com uma das mãos
- Com a outra mão posicionar o termômetro na região do ânus (para crianças menores de 2 anos introduzir cerca de 1,5cm e para crianças maiores 2,5cm).
- Após o bip sonoro retirar o termômetro e observar a temperatura, proceder a limpeza da extremidade e guardar o termômetro em local seguro.
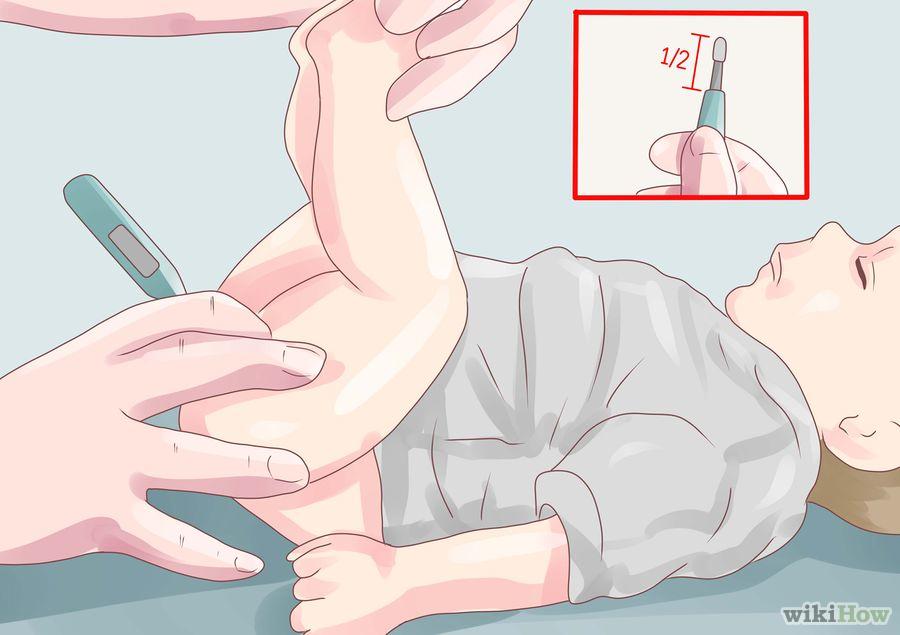
Fonte: wikiHow
Evidência sobre a verificação da temperatura retal na criança:
É considerado como padrão-ouro, ou seja, é a forma mais precisa de diagnóstico de febre em lactentes e crianças, no entanto é um procedimento invasivo e existem contraindicações:
Está contraindicada quando:
- Em lactentes menores de 1 mês
- Crianças com cirurgia retal recentes
- Com diarreia ou lesões anorretais
- Crianças em tratamento quimioterápico.
6. Verificação da temperatura pela via oral (boca):
Considerada uma boa maneira para aferir a temperatura, porém a criança não pode ter ingerido líquidos quentes ou frios nos 15 minutos que precedem a aferição e necessita que a criança permita que o termômetro permaneça embaixo da língua.
- Atualmente existe o termômetro chupeta, porém há algumas discordâncias com relação a sua utilização.
- Na boca, a temperatura é mais alta do que na axila e mais baixa do que no reto, considerando febre quando for superior a 37,8°C.
- Recomendado para crianças maiores (a partir dos 4 anos de idade).
Passo-a-passo para verificação da temperatura oral na criança:
- Explicar para criança como será o procedimento e só realizá-lo se esta estiver colaborativa, caso contrário poderá morder ou machucar-se, logo outra forma de verificação deverá ser adotada.
- Limpar a extremidade do termômetro com álcool 70%, 95% ou água e sabão (confirmar as recomendações do fabricante, pois a limpeza poderá sofrer variação de acordo com o tipo de material do termômetro).
- Posicionar o termômetro sob a língua na bolsa sublingual (abaixo da língua do lado direito ou esquerdo).
- Orientar a criança a permanecer com a boca fechada enquanto aguarda a verificação da temperatura.
- Após o bip sonoro retirar o termômetro e observar a temperatura, proceder a limpeza da extremidade e guardar o termômetro em local seguro.
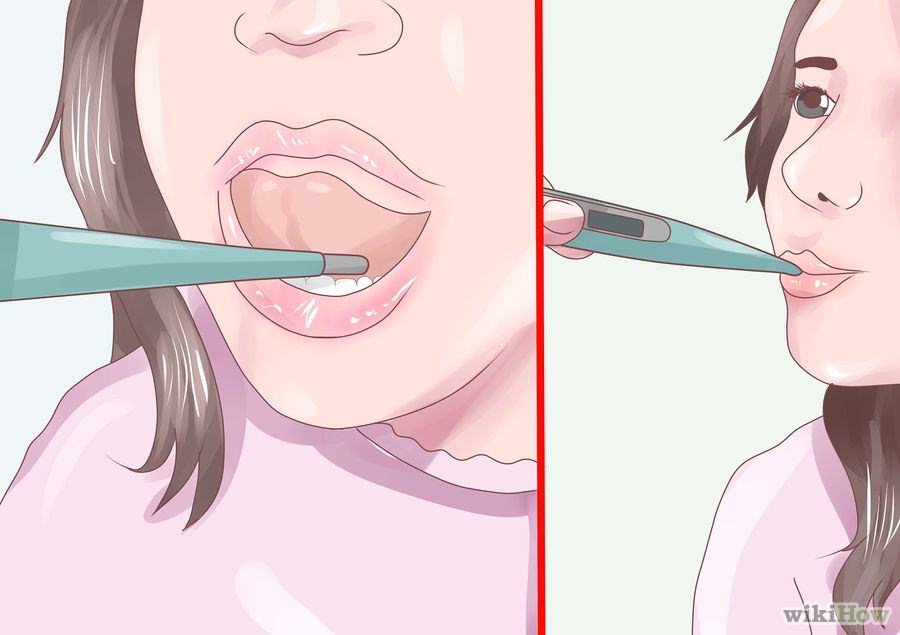
região oral da criança
Fonte: wikiHow
Evidência sobre a verificação de temperatura oral na criança:
Indica mudanças rápidas na temperatura corporal central, mas a acurácia pode ser um problema quando comparada com a via retal. Pode sofrer alteração conforme a temperatura do ambiente e ingestão recente (quente ou frio).
Está contraindicada quando:
- Em crianças com nível alterado de consciência
- Em uso de oxigênio
- Que apresentam mucosite (inflamação da mucosa oral)
- Cirurgia oral recente
- Trauma na boca
- Crianças menores de 4 anos
8. Verificação de temperatura timpânica na criança (no ouvido):
Considera-se febre quando a aferição for maior que 37,5°C, os termômetros normalmente utilizados para essa região são os infravermelhos, é de fácil utilização, mas algumas crianças poderão não aceitar bem.
- O resultado poderá sofrer interferência se a criança apresentar cerúmen no canal auditivo ou ainda estiver com otite (inflamação no ouvido).
- A medição poderá apresentar diferenças entre um ouvido e outro.
- Não existe um consenso sobre a técnica mais adequada de verificação, alguns autores descrevem que a orelha deverá ser puxada para trás e para cima, outros apenas para trás, e então posicionar a sonda do termômetro (específico para medicação neste local).
Evidência sobre a verificação de temperatura no ouvido da criança:
Nos estudos analisados a temperatura timpânica demonstrou uma ampla variação, mesmo em publicações mais recentes foram encontradas uma sensibilidade ruim.
A conclusão dos autores é que o diagnóstico de febre não deve ser feito com base na termometria timpânica, uma vez que não é uma medida acurada da temperatura central.
Você pode gostar:
Modelo de protocolo sobre adrenalina (Epipen) na Escola
Modelo de circular sobre Meningite na escola
9. Temperatura de artéria temporal (TAT) – Termômetro de testa:
Método novo de aferição de temperatura que utiliza a tecnologia de infravermelhos para detectar o calor natural da superfície da pele contando com um sistema de ajuste de calor arterial, e sem a necessidade de contato com a pele.
- Recomendado para crianças e adultos.
- A técnica de verificação poderá sofrer variação de acordo com o modelo do equipamento, por isso recomendamos a leitura prévia do manual do fabricante.
Como a tecnologia empregada é a de infravermelho, ela permite medições rápidas, em até três segundos, sem perder precisão, pois ele não permite na maioria das vezes, que haja interferências na medição, como ocorre com termômetros digitais tradicionais.
Esses produtos ainda costumam vir com funcionalidades extras, que são muito interessantes para quem tem filhos pequenos.
Vale a pena atentar-se para uma medição ideal da temperatura na testa, a limpeza do suor e a localização das têmporas (lateral da testa onde encontra-se a artéria temporal) . De acordo com pesquisas, o suor pode influenciar no resultado da medição desse tipo de termômetro.
De um modo geral é recomendado a verificação da temperatura na testa da criança:
- Certificar-se que a testa da criança está seca e limpa e sem obstáculos (tiaras e cabelo por exemplo).
- Posicionar o sensor infravermelho cerca de 4 a 6 cm distante da testa (parte frontal da cabeça).
- Acionar o botão de medição e aguardar o bip sonoro que sinalizará o término da verificação.
- Em alguns casos será necessário acionar o botão de verificação, mover o equipamento pela testa e soltar o botão.
- Para que o uso seja confiável, é necessário conhecer as instruções de verificação do fabricante, pois há diversos modelos no mercado com forma de uso variada, abaixo descrevemos o passo-a-passo mais comum:
1. Selecionar o MODO TESTA (pois estes termômetros também verificam a temperatura de objetos)
2. Pressionar o botão liga/desliga
3. Aguardar 2 segundos (verificação automática teste)
4. Aguardar mais 2 segundos (o último valor mensurado aparecerá no visor)
5. Aguardar aparecer os ícones de graus Celsius e rosto °C e
6. Os ícones piscarão e em seguida um sinal sonoro curto = termômetro pronto para o uso
7. Remover o cabelo, umidade ou oleosidade da testa
8. Pressionar o botão START, uma luz azul será emitida.
9. Mover o aparelho em direção a lateral da testa (têmporas) sem encostar na pele
10. Assim que ouvir um bip solte o botão START
11. Retirar o sensor (luz infravermelho) da testa e observar o valor
12. Proceder a limpeza do termômetro após o uso : utilize uma gaze com duas borrifadas de álcool 70%, em todo o aparelho, inclusive no sensor de medição.
13. Se necessária nova verificação: desligar o termômetro e aguardar 2 minutos.
Caso a escola opte por utilizar este termômetro, toda a equipe necessita conhecer o seu funcionamento!
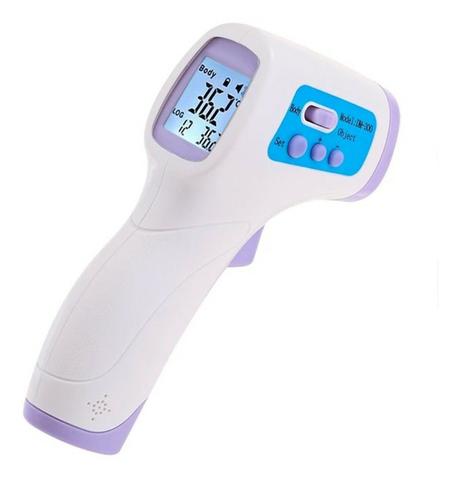
Um dos modelos de termômetro disponível no mercado para verificação da temperatura na testa (TAT).
Confira um vídeo sobre o uso deste tipo de termômetro:
Evidência sobre a verificação de temperatura na artéria temporal (testa) da criança:
- Estudos recentes apresentam confiabilidade para crianças menores de 3 meses segundo a American Academy Of Pediatrics.
Esta contraindicada quando:
- A testa apresenta ferimentos, curativos ou qualquer outra barreira que não permita a verificação.
- O profissional da escola não conhece as recomendações do fabricante para verificação da temperatura.
10. Verificação da temperatura auxiliar na criança:
É o método que mais utilizamos no Brasil, mesmo que não seja a mais exata ou precisa, porém satisfaz os propósitos clínicos.
A axila deve estar seca e se for bebê, este não deve estar enrolado em cobertores no momento da verificação. Considera-se febre quando a temperatura axilar estiver acima de 37,8°C.
Passo-a-passo para verificação da temperatura axilar na criança:
- Limpar a extremidade do termômetro com álcool 70%, 95% ou água e sabão (confirmar as recomendações do fabricante, pois a limpeza poderá sofrer variação de acordo com o tipo de material do termômetro).
- Secar a axila antes de realizar a aferição.
- Colocar o bulbo do termômetro na dobra das axilas.
- Certificar que o termômetro esteja bem posicionado ao abaixar o braço da criança.
- A maioria dos termômetros apresentam alarme sonoro, para sinalizar que a aferição já foi concluída.
- Levantar o braço da criança e retire o termômetro pela haste com cuidado.
- Observar a temperatura em seu visor.
- Em caso de dúvidas quanto ao resultado, repita o procedimento no outro braço.
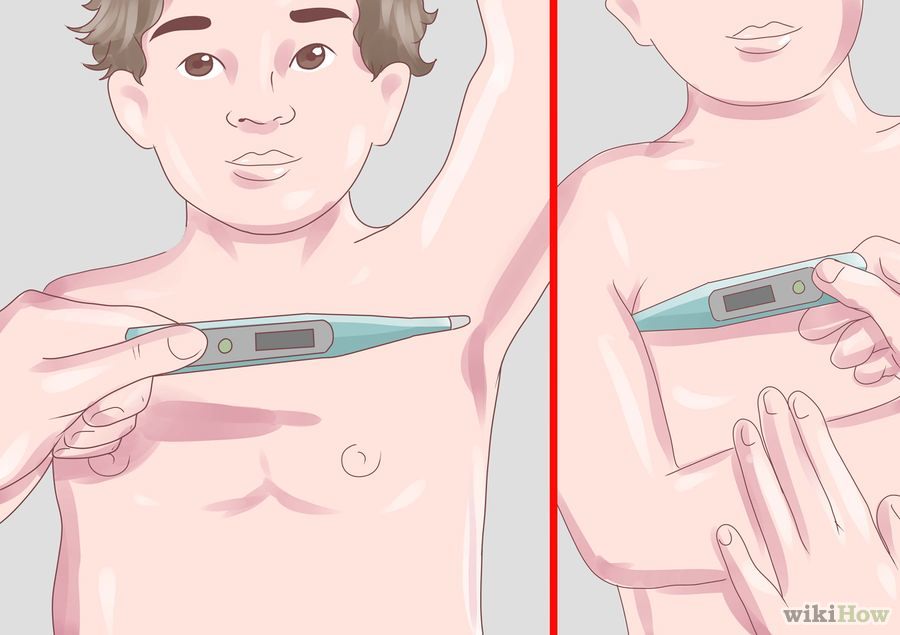
Fonte: wikiHow
.
Evidência sobre a verificação de temperatura na axila da criança:
Segundo os estudos analisados é inconsistente e insensível em lactentes e crianças com mais de 1 mês de idade, em recém-nascidos não deve ser utilizada.
Conheça nossas formações e assessoria sobre saúde e segurança escolar, acesse o portfólio aqui.
12. Conclusões sobre a técnica de verificação da temperatura:
As evidências foram analisadas através de uma publicação no livro deWong, 2014 (pg. 112), onde são apresentadas as Práticas Baseadas em Evidências para medida de temperatura em crianças, através de estudos dos últimos 10 anos para publicações em populações de lactentes e crianças, e outras publicações científicas, confira:
Os estudos de medidas axilar e timpânica demonstraram pouca concordância quando estes modos são comparados com outros métodos mais acurados de temperatura central. As diferenças são mais evidentes conforme a temperatura aumenta independentemente da idade.
Segundo a Academia Americana de Pediatria, novas pesquisas sugerem que os termômetros temporários (termômetros de testa) são precisos e podem ser confiáveis em recém-nascidos e bebês menores de 3 anos.
Entre o termômetro digital de axila e um termômetro de testa: o termômetro de testa é mais indicado para crianças pequenas e para bebês, pois evita o contato físico com a criança, o que previne desconfortos, transmissão de doenças, além de ser muito prático.
Já os termômetros de boca, de axila e o retal ,demandam mais tempo para fazer a verificação da temperatura do corpo.
Além disso, o contato com a pele começa a desgastar o produto ao longo dos anos, além de poder contaminá-lo eventualmente. Outro ponto negativo é o uso do termômetro de boca ou axila depender da colaboração da criança, o que nem sempre é possível.
Sobre o termômetro de ouvido, o pediatra Marco Aurelio Sáfadi, professor da Faculdade de Ciências Médicas da Santa Casa de São Paulo avalia:
“Não indico o termômetro de ouvido porque a temperatura pode variar muito se a criança tiver cera ou se o ambiente estiver frio ou quente demais. Já os de chupeta e fita não têm estudos comprovando a eficácia. O melhor é o de infravermelho, mas é também o mais caro. O digital comum também tem boa precisão e é mais acessível”.
Ao realizarmos a pesquisa, observamos que não há um consenso sobre o assunto, pois para definirmos qual o melhor termômetro, precisamos considerar a idade da criança, o local que será aferida a temperatura (axila, boca, testa, ouvido, reto), e qual aparelho os pais se sentem mais confortáveis e confiantes.
Diante do exposto, a verificação da temperatura na testa (TAT), demonstrou ser mais precisa e recomendada para crianças.
Tipo de verificação de temperatura recomendada (termômetro digital) de acordo com a idade:
| IDADE | TIPO DE VERIFICAÇÃO RECOMENDADA |
| Menores de 3 meses | Retal |
| 3 meses a 3 anos | Retal, axilar ou auricular |
| 4 anos a 5 anos | Oral, auricular e axilar |
| Acima de 5 anos | Oral, auricular e axilar |
13. Conclusões sobre qual termômetro utilizar na escola:
Iniciaremos este resumo apresentando brevemente os tipos de termômetro disponíveis no mercado. Lembrando que o termômetro de mercúrio não são mais fabricados, de acordo com a Agência Nacional de Vigilância Sanitária (ANVISA) a proposta de proibir o uso desses equipamentos faz parte do compromisso internacional do Brasil, assumido durante a Convenção de Minamata, de banir produtos com mercúrio até 2020. A substância é tóxica para seres humanos é prejudicial para o meio ambiente.
Termômetro digital:
- Utilizado desde os anos 80, são facilmente encontrados no mercado. Apresentam a temperatura em número digitais, de fácil leitura e são mais rápidos que os termômetros de mercúrio, levando em geral 60 segundos para soar o alarme.
- A temperatura é sentida com um componente eletrônico denominado termistor localizado na ponta de uma sonda de plástico e aço, que é conectada a um gravador eletrônico.
- Não são tóxicos e não agridem o meio ambiente. Ele pode ser utilizado na via oral, axilar e retal.
Termômetro de chupeta:
- É uma variação do termômetro digital e pode ser a solução para os pais que têm dificuldade em verificar a temperatura na criança.
- Entretanto, a sua precisão é questionável, pois a temperatura na via oral é verificada com um termômetro embaixo da língua e a chupeta posiciona-se em cima desta. A maioria deles não possuí um alarme que acuse ao término da medição e muitas vezes a criança empurra a chupeta para fora da boca, o que pode interferir na medição.
Termômetro de ouvido:
- Este tipo de termômetro mede a temperatura no interior do canal auditivo. São muito práticos e rápidos podendo ser usados tanto para bebês e crianças quanto para toda a família.
- Utilizam infravermelho para medir a temperatura e o mais impressionante é que medem a temperatura em 1 ou 2 segundos em média.
- Para uma aferição correta só é preciso alguns cuidados: em primeiro lugar para medir no ouvido é preciso apontar diretamente no canal e para isso em uma criança é preciso puxar levemente a orelha para cima e para trás e nos adultos somente para trás.
- No caso de haver cera no ouvido a medição pode ser comprometida. Indicado para crianças a partir de 6 meses. Se for usado em crianças mais velhas, verificar a presença de cera que pode interferir na aferição da temperatura.
- No entanto, não há um consenso na literatura quanto ao sua eficácia para verificar a temperatura de crianças.
Termômetro de testa:
- Este aparelho verifica a temperatura da artéria temporal (nas têmporas- laterais da testa) através de um scanner infravermelho, onde faz a varredura do canal para a leitura da temperatura.
- Permite a verificação sem contato com a pele e de forma muito rápida.
- Os estudos mais recentes demonstraram que este recurso é eficiente para verificar a temperatura de crianças.
14. Conclusão
A verificação da temperatura mais utilizada em nosso país é a axilar, embora estudos apontem a sua inconsistência, recomendando a utilização da verificação retal e oral de acordo com a faixa etária da criança.
Por isso é importante que a unidade escolar reúna os gestores e educadores a fim de estabelecer qual será a técnica adotada, para que todos realizem de maneira assertiva, segura e adequada a verificação da temperatura nas crianças.
O uso do termômetro de mercúrio não é recomendado há muitos anos como explanado nesta matéria, por esse motivo recomendamos que a escola selecione outro tipo de dispositivo de acordo com o protocolo para verificação de temperatura adotado.
O termômetro digital, quando for a escolha da unidade escolar, deverá ser higienizado com álcool 70% antes e após a utilização, além de seguir as recomendações do fabricante. Uma dica útil é manter estes termômetros em sacos do tipo ziplock contendo bolas de algodão e um aviso para que o colaborador proceda a higienização com álcool antes e após o uso.
Todos os termômetros adquiridos pela escolas devem ter registro no INMETRO, sempre consulte as embalagens a fim de conferir esta informação.
Também é necessário que os termômetros tenham registro na Agência Nacional de Vigilância Sanitária (ANVISA) e essa informação poder ser obtida no site da SMRP/Anvisa, clique aqui (role a página até o final para conferir todos os fabricantes).
Além de determinar junto a equipe a melhor técnica de verificação da temperatura e o termômetro que será utilizado, recomendamos que a unidade escolar descreva em formato de protocolo.
Ao adotar o protocolo para febre, as informações serão uniformizadas junto a equipe e todos terão maior segurança para realizar o procedimento. Acesse aqui nosso e-book sobre febre na escola, cuja publicação auxiliará a elaboração deste protocolo.
Em tempos de coronavírus, sugerimos que os gestores escolares considerem o uso do termômetro de testa sem contato, além de ter sua eficácia já comprovada, é mais seguro para prevenção da transmissão de doenças.
Receba nossas publicações e mantenha-se atualizado sobre saúde e segurança na escola. Cadastre-se aqui.
Letícia Spina Tapia
Enfermeira e Fisioterapeuta, Mestre no Ensino em Ciências da Saúde e Coordenadora Nacional do Programa Escola Segura.
 Maíra Bassi Strufaldi Balthazar
Maíra Bassi Strufaldi Balthazar
Enfermeira e Fisioterapeuta. Educadora em Diabetes e Especialista em Educação em Ciências da Saúde.
Publicado em: 24/10/2016
Revisado em: 02/05/2020
Referências:
- AMERICAN ACADEMY OF PEDIATRICS. Infrared skin thermometer good alternative for newborns. AAP NEWS , de abril de 2008, disponível em: https://www.aappublications.org/content/29/4/2.3?sso=1&sso_redirect_count=1&nfstatus=401&nftoken=00000000-0000-0000-0000-000000000000&nfstatusdescription=ERROR%3a+No+local+token
- AMERICAN ACADEMY OF PEDIATRICS. How to Take a Child’s Temperature. Healthy Children, 2015, disponível aqui.
- PINTO, L. A. M. Febre no lactente. Rev Ped SOPERJ, v. 13, no 2, p61-67 dez 2012, disponível em aqui.
- COUTINHO, J. A. Febre – que termômetro utilizar para avaliar a temperatura. Texto de apoio para consulta, 2013, disponível aqui.
- SOCIEDADE BRASILEIRA DE PEDIATRIA. Febre: cuidado com a febrefobia. Pediatria para Famílias, 2019. Disponível aqui.
- EBC AGÊNCIA BRASIL. Anvisa propõe proibir termômetro com mercúrio no país. Por Caroline Pimentel EBC, Jul, 2016, disponível aqui.
- AGÊNCIA NACIONAL DE VIGILÂNCIA SANITÁRIA. Proibição do uso de termômetros e esfigmomanômetros com Coluna de mercúrio. ANVISA, Jul, 2019, disponível em: http://portal.anvisa.gov.br/documents/2857848/0/Nota+Conjunto+MS-Anvisa.pdf.pdf/ff06ccf4-32c6-4b98-828f-c85c1ff6ef75
- COOPER. R. Como medir a temperatura?. Blog Dr. Roberto Cooper sobre saúde da criança e adolescente, 2013, disponível em: https://robertocooper.com/2013/03/29/como-medir-a-temperatura/
- WONG. Fundamento de Enfermagem Pediátrica, Marilyn J. Hockenberry; David Wilson, 9. Ed. Rio de Janeiro: Elsevier, 2014.
- SOCIEDADE BRASILEIRA DE PEDIATRIA. Tratado de Pediatria, Vol. 1 3ª. ed, São Paulo: Manole, 2014.
- STUIJVENBERG, M, et al. Randomized, Controlled Trial of Ibuprofen Syrup Administered During Febrile Illnesses to Prevent Febrile Seizure Recurrences. Pediatrics, 102(5), 1998.
- VARELLA D. 5 dicas para baixar a febre sem medicação. Disponível em: https://drauziovarella.uol.com.br/infectologia/5-dicas-para-baixar-a-febre-sem-medicamentos/
- VARELLA D. Banho quente ou frio? Disponível em: https://drauziovarella.uol.com.br/videos/drauzio-comenta/banho-frio-em-caso-de-febre-comenta-48/
- VARELLA D. Febre.2020. Disponível em: https://drauziovarella.uol.com.br/doencas-e-sintomas/febre/
- SOCIEDADE BRASILEIRA DE PEDIATRIA. Febre, cuidado com a Febrefobia.2020. Disponível em: https://www.sbp.com.br/especiais/pediatria-para-familias/cuidados-com-a-saude/febre-cuidado-com-a-febrefobia/
- WANNMACHER, L.; FERREIRA, M. B. C. Febre: mitos que determinam condutas. Organização Pan-Americana da Saúde/Organização Mundial da Saúde – Brasil, 2004.
- SILVA. D. A. F., VALENTE, O. O paciente está com febre?. Trabalho desenvolvido na Escola Paulista de Medicina — Universidade Federal de São Paulo (EPM-Unifesp). Carta ao editor. Diagn Tratamento. 2012; 17(2):94. Disponível em: http://files.bvs.br/upload/S/1413-9979/2012/v17n2/a3028.pdf
- HEALTHY CHILDREN. Fever without Fear: Information for parents. 2016. Disponível em: https://www.healthychildren.org/English/health-issues/conditions/fever/Pages/Fever-Without-Fear.aspx
- MANUAL MSD. Febre em bebês e crianças. 2018. Disponível em: https://www.msdmanuals.com/pt-pt/casa/problemas-de-sa%C3%BAde-infantil/sintomas-em-beb%C3%AAs-e-crian%C3%A7as/febre-em-beb%C3%AAs-e-crian%C3%A7as.
- MANUAL MSD. Convulsões febris. 2018. Disponível em: https://www.msdmanuals.com/pt-pt/casa/problemas-de-sa%C3%BAde-infantil/dist%C3%BArbios-neurol%C3%B3gicos-em-crian%C3%A7as/convuls%C3%B5es-febris?query=convuls%C3%A3o
- REVISTA CRESCER. Febre, tire todas as suas dúvidas. 2019. Disponível em: https://revistacrescer.globo.com/Criancas/Saude/noticia/2013/02/febre-tire-todas-suas-duvidas.html
- SOCIEDADE BRASILEIRA DE PEDIATRIA (Residência Pediátrica). Crise febril na infância: uma revisão dos principais conceitos.2018. Disponível em: http://residenciapediatrica.com.br/detalhes/336/crise%20febril%20na%20infancia-%20uma%20revisao%20dos%20principais%20conceitos
- AMERICAN ACADEMY OF PEDIATRICS. ¿Es mejor un termómetro temporal o de oído para tomarle la temperatura a un niño de 2 años?. Healthy Children Español, 2019, disponível em: https://www.healthychildren.org/Spanish/tips-tools/ask-the-pediatrician/Paginas/Is-a-temporal-or-ear-thermometer-better-for-taking-2-year-olds-temperature.aspx
- AMERICAN ACADEMY OF PEDIATRICS. Cómo tomarle la temperatura a un niño. Healthy Children Español, 2016, disponível em: https://www.healthychildren.org/spanish/health-issues/conditions/fever/paginas/how-to-take-a-childs-temperature.aspx
- FLÁVIO PEDIATRA. Decálogos da febre (1 a 10), 2020. Disponível em: flaviopediatra (Instagram) e www.pediatradofuturo.com.br